¿Sabías que esta enfermedad, denominada autoinmune, destruye ciertas células del páncreas, privando al organismo de insulina? Potencialmente muy grave si no se vigila, la diabetes tipo 1 está hoy en día muy bien controlada. Pero, ¿Qué es la diabetes tipo 1? ¿Cómo se puede diagnosticar y detectar posibles complicaciones?
¿Qué es la diabetes tipo 1?
Se trata de un aumento prolongado de los niveles de glucosa en sangre, conocido como hiperglucemia. En el caso de la diabetes tipo 1, se trata de una enfermedad crónica relacionada con la falta de insulina. Esta hormona, producida por las células del páncreas, permite que la glucosa entre en las células, donde se utiliza como energía. Sin insulina, esta glucosa permanece en la sangre, provocando un aumento de los niveles de azúcar en sangre.
Esta insulina la producen normalmente unas células especializadas del páncreas llamadas células beta. En algunas personas, por alguna razón que aún se desconoce, estas células especializadas son reconocidas como extrañas por el sistema inmunológico, y este comienza a destruirlas. Esto se denomina enfermedad autoinmune.
Los síntomas aparecerán entonces de forma tardía, cuando la mayoría de las células secretoras de insulina hayan sido destruidas, lo que suele ocurrir antes de los 20 años.
¿Cómo se diagnostica la diabetes tipo 1?
Debido al origen progresivo de la enfermedad, los síntomas de la diabetes tipo 1 suelen aparecer cuando la enfermedad está avanzada.
Lo más común es que estos síntomas sean:
Un aumento inusual de la sed y el hambre.
Una necesidad frecuente de orinar, que puede provocar problemas de enuresis.
Fatiga anormal.
Mala cicatrización de heridas y cortes.
Piel seca y con picores.
Infecciones frecuentes y llagas en las encías, la vejiga, la vagina, la vulva o el prepucio.
El diagnóstico se realiza principalmente mediante un análisis de sangre y la medición del nivel de azúcar en sangre. También se realiza un análisis de orina en el que se busca glucosa y cuerpos cetónicos, lo que puede mostrar una sobrecarga de glucosa en la sangre. El diagnóstico es más frecuente en niños de entre 4 y 6 años y 10 y 14 años.
¿Cuáles son las posibles complicaciones de la diabetes tipo 1?
Una de las principales complicaciones de la diabetes tipo 1 es la falta de insulina y, por tanto, el riesgo de que los niveles de azúcar en sangre sean elevados, lo que puede provocar daños en los vasos sanguíneos y el corazón.
Dichos daños aumentan el riesgo de aterosclerosis, infarto de miocardio, accidente cerebrovascular y arteritis de los miembros inferiores. Las complicaciones de la diabetes también pueden afectar a las pequeñas arterias que alimentan los riñones, los nervios de los miembros inferiores y la retina, lo que se conoce como complicaciones microvasculares.
Por último, si la concentración de glucosa en sangre se eleva demasiado en presencia de otros factores (como una infección), los pacientes pueden experimentar una deshidratación grave con una caída de la presión arterial, que puede conducir a un coma hiperosmolar potencialmente mortal.
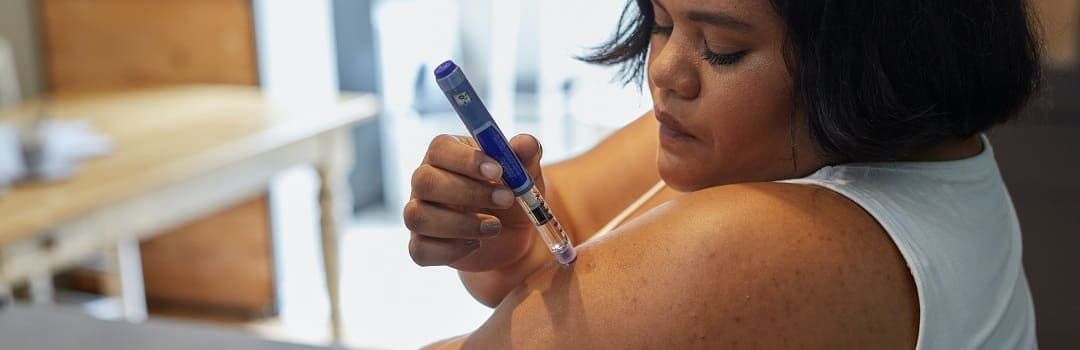
Para los pacientes tratados con insulina, existe el riesgo de hipoglucemia entre las comidas, o si se inyecta demasiada insulina. Esto se debe a que, en ausencia de glucosa para abastecer a los órganos y, en particular, al cerebro y al corazón, el cuerpo recurre a una solución de emergencia: utiliza la grasa almacenada para producir sustancias energéticas alternativas llamadas cetonas. Sin embargo, la acumulación de cetonas en la sangre es tóxica para el organismo y, a partir de cierto nivel, se denomina cetoacidosis diabética. Se manifiesta a través de diversos síntomas, entre ellos el dolor abdominal, pero también puede conducir al coma.
¿Cómo vivir con diabetes tipo 1?
Las personas con diabetes tipo 1, también conocida como diabetes mellitus insulinodependiente (IDDM) o diabetes juvenil, necesitan desarrollar buenos hábitos para controlar la enfermedad en su vida diaria.
Informarse sobre la enfermedad. El paciente diabético es el primer responsable de su propia salud. Al conocer bien su enfermedad, sabrá las medidas que debe tomar, como el control de los niveles de azúcar en sangre, para evitar consecuencias de la diabetes tipo 1.
Equilibrar la dieta y el ejercicio. Dos elementos esenciales en el tratamiento de la diabetes tipo 1 son la adaptación de los hábitos alimentarios y la práctica de actividad física. De hecho, cuando un tratamiento no parece ser suficientemente eficaz, primero se evalúan estos dos parámetros y posiblemente se corrigen antes de modificar el tratamiento con medicamentos.
Vigilancia de los pies. En los diabéticos, las heridas de los pies se producen tanto por la pérdida de sensibilidad como por el daño de los pequeños vasos sanguíneos. Suelen estar causadas por pequeños traumatismos (roces con el zapato, caminar descalzo, pequeñas heridas) y tienen un alto riesgo de agravarse e infectarse rápidamente, lo que a veces lleva a la amputación de una parte del pie. Para evitar estas consecuencias, descubre cómo prevenir el pie diabético. Si no tienes ninguna herida en los pies, basta con una buena higiene. Pero en caso de que hayan existido llagas, conviene revisarlos a diario. En caso de que te sea difícil, puedes utilizar un espejo para examinarte la planta de los pies. Si encuentras algo anormal durante este autoexamen, es aconsejable que hables con su médico rápidamente.
Cuidar la piel y los ojos. Al igual que el cuidado de los pies, el cuidado de la piel de un paciente diabético es importante, y debe incluir el uso diario de protección solar. Las pequeñas heridas y cortes deben limpiarse bien con un antiséptico y vigilarse para que cicatricen correctamente; en caso contrario, hay que consultar al médico. En cuanto a los ojos, se recomienda un seguimiento por parte de un oftalmólogo una vez al año. Es importante tener cuidado con la automedicación en caso de padecer diabetes tipo 1. Muchos productos pueden presentarse como complementos alimenticios que interferirán con el tratamiento, pudiendo provocar descensos repentinos de los niveles de glucosa en sangre potencialmente peligrosos (hipoglucemia). Antes de tomar cualquier producto, pide consejo a tu médico y/o farmacéutico.
¿Cómo controlar la glucosa en sangre en la diabetes tipo 1?
El control de la eficacia del tratamiento debe realizarse con mucha regularidad. Este autocontrol por parte del propio diabético es la única manera de reaccionar rápidamente para evitar complicaciones graves.
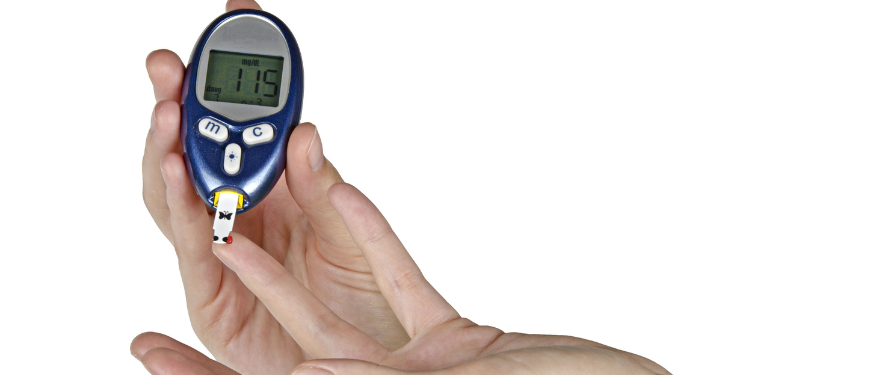
La medición de los niveles de azúcar en sangre permite ver la influencia de un determinado alimento en el nivel de azúcar en sangre y cambiar la dieta en consecuencia. Del mismo modo, el deporte puede modificar el nivel de azúcar en sangre.
Por lo tanto, los niveles de azúcar en sangre deben controlarse varias veces al día: por la mañana antes del desayuno, por la noche antes de la cena y 2 horas después de una comida. Los niveles de azúcar en sangre medidos deben registrarse en un cuaderno de autocontrol, que permitirá seguir la evolución en función de las comidas, el deporte, el estilo de vida y determinadas enfermedades asociadas.
Los métodos para controlar los niveles de azúcar en sangre han mejorado considerablemente en los últimos años, y basta con una gota de sangre para un glucómetro o directamente con sensores cutáneos no invasivos. Si tienes dudas acerca de los diferentes sistemas, no dudes en consultar con tu médico o farmacéutico.
Texto traducido del francés, V.O. redactada por Marie Hot.